+++ Aufgrund mehreren Aktualisierungen wurde der Artikel nochmals komplett überarbeitet. (Stand 4. April 2020, 20:40 Uhr) Alle späteren Aktualisierungen werden wieder mit einer roten Überschrift markiert +++
Übersicht der aktuellen Aktualisierungen seit dem 4. April 2020:
+ AHA Handlungsempfehlungen vom 9. April 2020 wurden in den Artikel eingefügt (9. April 23:50)
+ Links zur Stellungnahme des GRC wurden ergänzt. (9. April 23:50)
+ Kernaussagen für die Präklinik als PDF und Übersetze der Infographik von Ben Woodward (11. April 14:15 Uhr)
+ Links zur RCUK Empfehlung zur Reanimation im ambulanten Bereich wurden ergänzt. (16. April 14:30)
Die momentane SARS-CoV-2 Pandemie ist gekennzeichnet durch eine äußerst dynamische Lage, überall werden neue Erkenntnisse und Erfahrungen aus der Therapie von COVID-19 Patient*innen zusammengetragen. Unheimlich viele Menschen machen sich Gedanken, wie die uns bevorstehende Flut an Patient*innen in den Griff zu bekommen ist. Anfang März wurden durch den Resuscitation Council UK (RCUK) erstmals Empfehlungen zur Reanimation von COVID-19 Patient*innen veröffentlicht. Diese Empfehlungen haben wir am 19. März ins Deutsche übersetzt. Dabei wurden die Empfehlungen des Resuscitation Council UK passend in den ERC Algorithmus für die erweiterten Reanimationsmaßnahmen eingebaut. Am 25. März hat das Resuscitation Council UK einen eigenen COVID-19 ALS Algorithmus veröffentlicht. Diesen haben wir ebenfalls übersetzt. Sowohl der ursprüngliche Algorithmus, als auch die eigenen RCUK Algorithmen werden hier weiter beleuchtet.
Wichtig anzuerkennen ist, dass es wenige bis keine Publikationen zur Reanimation von Patient*innen, die von einer Pandemie betroffen sind, gibt. Somit entstand ein Großteil dieser Ideen außerhalb des Rahmens der evidenzbasierten Medizin, aus theoretischen Überlegungen heraus.
Empfehlungen des Resuscitation Council UK
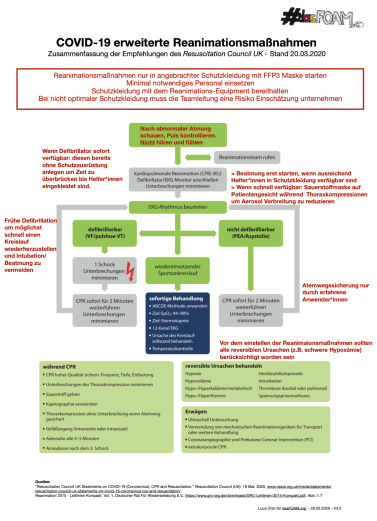
Eine Ersteinschätzung sollte lediglich durch eine Observation, ob Thoraxbewegungen feststellbar sind, sowie durch Palpation des Carotispulses erfolgen. Eine herkömmliche Atemkontrolle mittels Head-Tilt-Chin-Lift Manöver ist aufgrund der erhöhten Infektionsgefahr zu unterlassen. Es wird empfohlen, dass eine Person mit minimaler Schutzbekleidung den Defibrillator anlegt, während das restliche Team sich mit angemessener Schutzausrüstung bekleidet. Erst dann sollte umgehend mit Thoraxkompressionen begonnen werden. Eine herkömmliche Reanimation kann folglich also erst begonnen werden, wenn das gesamte Reanimationsteam die vom Robert-Koch-Institut (RKI) empfohlene Schutzausrüstung trägt. Das RCUK empfiehlt hier zusätzlich, dass FFP3 Masken getragen werden. Wenn eine Sauerstoffmaske umgehend verfügbar ist, kann diese der Patient*in aufgesetzt werden, um eine Aerosolverbreitung einzudämmen. Atemwegsmanagement sollte nur durch erfahrende Anwender*innen erfolgen, wenn eine Beutel-Masken-Beatmung angewandt wird, sollte diese zweihändig, sowie mittels eines oropharyngealen Atemwegs erfolgen. Hier hat sich der Thenar-Eminence als praktischer in der Anwendung, als der bekannte Doppel-C-Griff bewiesen. Bevor eine Reanimation eines COVID-19 Patient*in eingestellt wird, sollten alle reversiblen Ursachen berücksichtigt werden. Aus eigener Erfahrung wissen wir, wie knapp die Bestände an FFP2/3 Masken, Kitteln und Einmalhandschuhen aktuell sein können. Der Resuscitation Council UK stellt es den „Senior Clinicians“ frei, wie dann vorgegangen werden soll (Anm.: dies ist eine schwierige Risiko-Nutzen-Entscheidung, zumal es international schon zu mehreren Todesfällen bei medizinischem Personal gekommen ist).
Zum Download als PDF: dasFOAM Algorithmus vom 20.03.2020 als PDF
Durch den am 25. März 2020 veröffentlichten COVID-19 ALS Algorithmus erfolgt nun eine Unterteilung der Reanimation in drei Phasen:
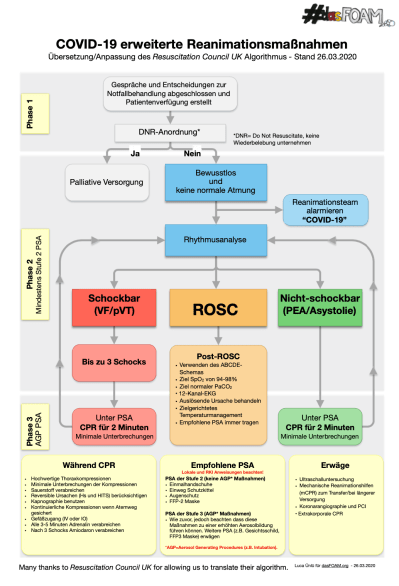
Zum Download: COVID-19_RCUK_Algorithmus_Deutsch
Phase 1:
- Abklären der Wünsche und Vorstellungen zu einer weiteren intensivmedizinischen Behandlung. Eine Patientenverfügung/Dokumentation von Therapiezielen und -limitationen sollte nach lokalem Standard erstellt werden.
Phase 2:
- Unter Berücksichtigung der Patientenverfügung wird entweder eine palliative Versorgung oder die Reanimationsmaßnahmen eingeleitet.
- Die in Phase 2 durchgeführten Maßnahmen stellen keine Maßnahmen dar, die in Großbritannien als “Aerosole Generating Procedure (AGP)” bezeichnet werden. Das heißt übersetzt, dass diese Maßnahmen nicht bekannt dafür sind während der Versorgung relevante Mengen infektiöser Aerosole zu generieren. So können laut Resuscitation Council UK unter minimaler PSA bereits eine Ersteinschätzung durchgeführt und die Defibrillationspatches geklebt werden, während andere Teammitglieder sich komplett einkleiden.
- Das Resuscitation Council UK macht darauf aufmerksam, dass es nicht sicher geklärt ist, ob die Thoraxkompressionen eine AGP darstellen oder nicht. Die Evidenz hierzu ist widersprüchlich. Somit empfehlen sie in diesem Algorithmus, dass ohne volle Schutzkleidung (FFP2/FFP3 Maske, Kittel, Augenschutz und Einmalhandschuhe) nur bis zu dreimal defibrilliert werden soll, bis ein anderes Teammitglied komplett eingekleidet ist und mit Thoraxkompressionen starten kann.
Phase 3:
- Atemwegsmanagement und Beatmung (auch mit einem Beatmungsbeutel) sollten ausschließlich in adäquater Schutzkleidung nach RKI Empfehlungen durchgeführt werden. Zusätzlich sollten hier neben den unten aufgeführten Ideen zur Aerosolminimierung, wenn möglich zusätzliche Schutzmaßnahmen ergriffen werden. Hier wäre es vorstellbar, speziell für endotracheale Intubationen FFP3 Masken, sowie Gesichtsschutzschilde bereit zu halten.
Public Heath England (PHE), eine Behörde des britischen Gesundheitsministeriums, schätzt die Situation anders als das RCUK ein. Sie erläutern, dass sowohl die Defibrillation, als auch die Thoraxkompressionen nicht als ein AGP einzustufen sind. Das Resuscitation Council UK ist sich dessen bewusst, bleibt jedoch genau so wie ILCOR bleibt der Meinung, dass Thoraxkompressionen eine AGP darstellen.
Für die Reanimation in im ambulanten Bereich wurde nochmal eigene Empfehlungen durch das RCUK am 15. April 2020 veröffentlicht.
RCUK COVID-19 erweiterte Reanimationsmaßnahmen bei Kindern Algorithmus – 1.04.2020
Am 1. April hat das Resuscitation Council UK einen Algorithmus zu erweiterten Reanimationsmaßnahmen bei Kindern veröffentlicht. Ähnlich wie im Erwachsenen Algorithmus wird hier die Behandlung in Phasen eingeteilt. Im Gegensatz dazu, wird jedoch in nur zwei Phasen unterteilt.
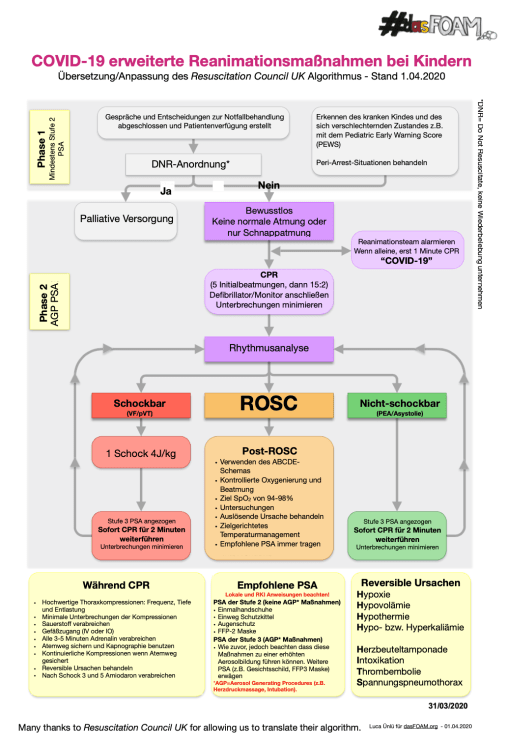
Zum Download: COVID_19_EPALS_COVID-19_RCUK_dasFOAM
Phase 1: Abklären der Wünsche und Vorstellungen zu einer weiteren intensivmedizinischen Behandlung. Eine Patientenverfügung/Dokumentation über Therapieziele und -limitationen sollte nach lokalem Standard erstellt werden. Das kritisch kranke Kind muss unverzüglich erkannt werden, hier empfiehlt das RCUK die Verwendung des Pediatric Early Warning Score (PEWS).
Phase 2: Hier ist der grundlegende Unterschied zum normalen PALS Algorithmus, dass sowohl die Thoraxkompressionen als auch das Atemwegsmanagement als Aerosol Generating Procedere (AGP) durch das RCUK eingeschätzt wird. Diese Maßnahmen sollten nur in der vom RKI empfohlenen Schutzkleidung durchgeführt werden. Das heißt: wenn keine entsprechende PSA zur Verfügung steht, kann vorerst nur der Defibrillator angebracht werden, die Thoraxkompressionen und Beatmung können erst begonnen werden sobald eine entsprechend geeignete PSA angelegt ist.
ILCOR Review Entwurf zum Infektionsrisiko bei Reanimation von COVID-19 Patient*innen – 30. März 2020
Das ILCOR hat am 30. März 2020 den Entwurf für ein Review zum COVID-19-Infektionsrisiko für Behandelnde von Patient*innen unter Reanimation veröffentlicht.6 Unter dem Vorbehalt, dass es sich bei dieser Publikation um einen Entwurf handelt, werden die folgenden Behandlungsempfehlungen gegeben:
- ILCOR geht davon aus, dass Thoraxkompressionen und CPR das Potenzial haben, Aerosole zu erzeugen. (schwache Empfehlung, sehr geringe Evidenz)
- ILCOR empfiehlt, dass in der aktuellen COVID-19-Pandemie Laienhelfer*innen eine CPR nur als Hands-Only-CPR durchführen und einen AED - wenn verfügbar - einsetzen. (Good practice statement)
- ILCOR empfiehlt, dass in der aktuellen COVID-19-Pandemie Laienretter, die dazu geschult und in der Lage sind, Kindern möglicherweise zusätzlich zu Brustkompressionen auch Atemspenden zu verabreichen, dieses auch tun. (Good practice statement)
- ILCOR empfiehlt in der aktuellen COVID-19-Pandemie dem Gesundheitsfachpersonal, sich mit einer entsprechend geeigneten PSA bei Aerosol Generating Procedures (AGP) während der Reanimation, zu schützen. (schwache Empfehlung, sehr geringe Evidenz)
- ILCOR empfiehlt, wenn das Gesundheitsfachpersonal noch nicht die empfohlene Schutzkleidung für Aerosol Generating Procedures (AGP) trägt, eine Defibrillation ohne eine AGP-PSA in Betracht zu ziehen. Jedoch nur, wenn das Gesundheitsfachpersonal dies in einer Risiko-Nutzen Abwägung für richtig hält . (Good practice statement)
Bis zum 6. April könnt ihr noch online den Entwurf direkt bei ILCOR kommentieren, den Entwurf findet ihr hier.
Hieraus lassen sich zusammen mit den Empfehlungen des RCUK eindeutige Empfehlungen für Ersthelfer*innen ableiten. Es wird für Ersthelfer*innen empfohlen, auch ohne PSA eine Hands-Only-CPR mit AED durchzuführen, da ungeachtet der Selbstisolationsmaßnahmen rund 80% der out-of-hospital cardiac arrests (OHCA) im häuslichen Umfeld passieren. Hier ist davon auszugehen, dass die Ersthelfer*innen zuvor so oder so bereits Kontakt zu der Patient*in hatten. Eine ausführliche FAQ Seite wurde durch das Resuscitation Council UK eingerichtet. Der GRC hat hieraus inzwischen einen eigenen Algorithmus für Ersthelfer*innen erstellt, dieser kann hier eingesehen werden. Ebenfalls wurden die Hauptpunkte des Review Entwurfs in deutscher Sprache veröffentlicht.
American Heart Association Vorübergehende Handlungsempfehlung für die Reanimation von COVID-19 (Verdachts)fällen - 9. April
In Resuscitation wurde am 9. April eine Vorübergehende Handlungsempfehlung für die Reanimation von COVID-19 (Verdachts)fällen durch die American Heart Association (AHA) veröffentlicht. Dies ist das erstmal seit dem Beginn der Coronakrise das eine solche Handlungsempfehlung in einem Journal veröffentlicht wird. Das 18 seitige Paper passt die aktuellen BLS, ACLS und PALS Algorithmen an die COVID-19 Situation an. Da aus Erfahrung die AHA ihre Algorithmen mit kurzer Verzögerung auch meist in anderen Sprachen zu verfügung stellt, sehen wir derzeit von einer Übersetzung ab. Sobald eine deutsche Version verfügbar ist, werden wir diese hier verlinken, bis dato könnt ihr hier die original Publikation einsehen.
Die drei Hauptaussagen der Handlungsempfehlung werden auf Seite 13 folgendermaßen zusammengefasst:
- Exposition reduzieren
- Vor dem Betreten des Raums/der Einsatzortes die PSA anlegen
- Minimal benötigtes Personal einsetzen
- Wenn die Verwendung eines mechanischem Reanimationsgerätes möglich ist, kann die Verwendung erwägt werden
- Klare Kommunikation über den (möglichen) COVID-19-Status an alle Teammitglieder
- Priorisieren von Beatmungsstrategien mit geringerem Aerosolisierungsrisiko
- Bakterien- und Virenfilter immer verwenden wenn dieser verfügbar ist
- Frühzeitige ETI mit Endotrachealtubus mit Cuff
- Intubation durch Person mit höchstem “first-pass success”
- Unterbrechen der Thoraxkompressionen für die ETI
- Videolaryngoskopie erwägen falls verfügbar
- Maskenbeatmung sollte mit einer dichtsitzenden Maske durchgeführt werden. Auch hier ist die Verwendung eines Bakterien- und Virenfilter obligat wenn dieser verfügbar ist
- Zum überbrücken kann als alternative zur BMB auch eine Sauerstoffmaske mit Reservoir verwendet werden
- Wenn sich die ETI verzögert, sollte ein supraglottischen Atemweg in Betracht gezogen werden
- Der Beatmungskreislauf sollte immer geschlossen sein (Anm. diskonnektion nur nach dem Bakterien- und Virenfilter)
- Erwägen Sie die Angemessenheit der Wiederbelebung
-
- Behandlungsziele frühzeitig besprechen
- Verabschiedung von Richtlinien zur Bestimmung des einstellen der Reanimationsmaßnahmen unter Berücksichtigung der Risikofaktoren für das Überleben des Patienten
-
Präklinische Reanimation in Zeiten von COVID-19: die Kernaussagen
Seit dem Erstellen dieses Artikels hat sich einiges getan. Neben unzähligen Updates der Handlungsempfehlungen vom RCUK, hat am 9. April die American Heart Association in Resuscitation eine “Interim Guidance” veröffentlicht und auch ILCOR hat am 10. April mehrere Empfehlungen zur Reanimation von (potentiellen) COVID-19 Patient*innen hinausgebracht. Bisher war es schwierig Empfehlungen für die Präklinik zu geben, dies hat sich mit diesen Veröffentlichungen geändert.
Ben Woodhart (@benkenten), OPC Paramedic und Clinical Research Manager des London Ambulance Service hat uns freundlicherweise eine Infographik zur PSA, die der London Ambulance Service bei der Reanimation verwendet zur Verfügung gestellt. Diese haben wir einerseits übersetzt und auf der anderen Seite als Grundlage benutzt um eine Übersicht zu allen aktuellen Informationen zur präklinischen Reanimation von (potentiellen) COVID-19 Patient*innen zusammenzufassen. Auf Seite 2 findet ihr eine ausführliche Quellenbeschreibung.
Zusammenfassung präklinischen Reanimation in Zeiten von COVID-19:
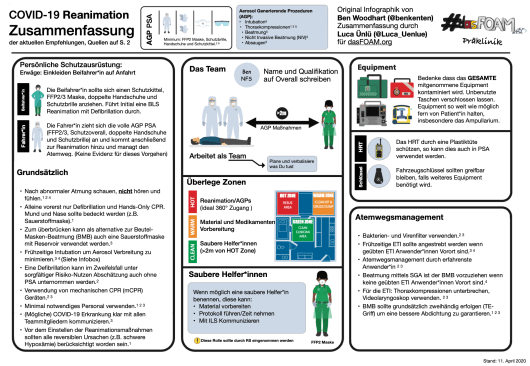 Zum PDF Download: dasFOAM_Zusammenfassung_COVID_CPR_11_April_2020
Zum PDF Download: dasFOAM_Zusammenfassung_COVID_CPR_11_April_2020
Übersetzte Infographik des London Ambulance Service:
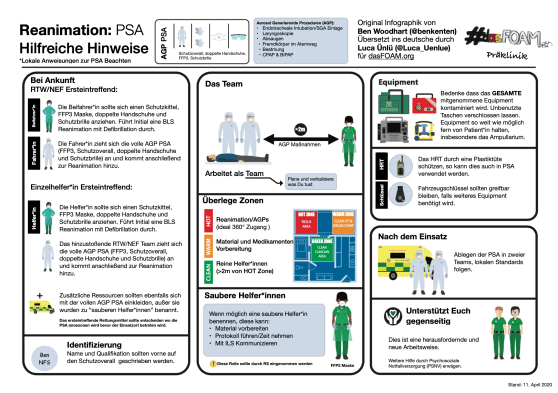
Zum PDF Download: dasFOAM_LAS_Infographik_COVID-19_CPR_11_April
Atemwegsmanagment bei der COVID-19 Reanimation
Zusätzlich zu dem offiziellen Statement des Resuscitation Council UK möchten wir Euch noch unsere Überlegungen zu Möglichkeiten der Aerosolbildung bei der Intubation schildern. Unseres Wissens nach gibt es zur Frage wie Aerosolbildung im Rahmen der endotrachealen Intubation minimiert werden kann bisher kaum bis keine soliden Publikationen. Alles, was wir hier schreiben, sind daher reine theoretische Überlegungen:
- Cliff Reid (Notfallmediziner aus Sydney und Betreiber von resus.me) hat heute auf Twitter einen Google Drive Folder mit einem Video und den original Checklisten des Northern Beaches Hospital für die endotracheale Intubation von COVID-19 Patient*innen gepostet. Für uns interessant sind, neben der tollen Kommunikation und Abarbeitung der Checklisten, die folgenden Punkte:
- Sobald die Präoxygenierung mit dem Beatmungsbeutel abgeschlossen ist, wird die Sauerstoffversorgung abgestellt. So wird eine passive Aerosolverbreitung verhindert. Wir könnten uns auch vorstellen dass zur Vereinfachung der Abläufe ein Demandventil verwendet werden könnte.
- Der Führungsstab im Endotrachealtubus verbleibt durchgehend während der Intubation im Tubus. Sobald der Tubus in situ ist, wird nun durch eine*n Helfer*in der Führungsstab gezogen. Dabei zieht die eine Hand den Führungsstab aus dem Tubus und die andere hält das Tubuslumen mit einer Kompresse zu. So wird die Verteilung von Aerosolpartikeln aus dem Tubus möglicherweise vermindert.
- Einigkeit sollte darüber herrschen, dass die Verwendung eines Beatmungsfilters obligat ist. Hierbei ist wichtig zu wissen, dass es verschiedene Arten von Beatmungsfiltern gibt:
- Heat and Moisture Exchange (HME) Filter: Diese können verwendet werden um zu verhindern das Patienten durch die Sauerstoffzufuhr auskühlen. Außerdem wird das Austrocknen der Atemwege verhindert. Einen Schutz vor Bakterien und Vieren die aus dem Patienten kommen bietet ein HME Filter nicht!
- Bakterien und Virenfilter: Sind hydrophob und elektrostatisch geladen, und bieten somit einen Schutz gegen patientenseitige Mikroorganismen. Ein Beispiel hierfür sind HEPA (High Efficiency Particulate Air filter) Beatmungsfilter.
- Eine weitere Überlegung ist es, bereits während der Intubation einen Beatmungsfilter am Tubus konntektiert zu haben. Da so jedoch weder Führungsstab noch Bougie verwendet werden könnten, wäre Folgendes eine Möglichkeit: Eine Tubusverlängerung (“Gänsegurgel”) mit Absaugport wird mit einem Beatmungsfilter am Ende versehen. Der Bougie kann nun wie gewohnt durch den Absaugport verwendet werden. Sobald der Bougie komplett aus dem Tubus gezogen wurde, wird der Absaugport sofort verschlossen. Diese Technik benötigt jedoch zuvor ausreichendes Training. Insbesondere bei supraglottischen Atemwegen ist es theoretisch denkbar, bereits vor dem Einlegen einen Beatmungsfilter anzuschließen. Noch einmal: Dies sind rein theoretische Überlegungen, für die es aktuell keinerlei wissenschaftliche Basis gibt und wir streben hier auch keinen Empfehlungscharakter an.
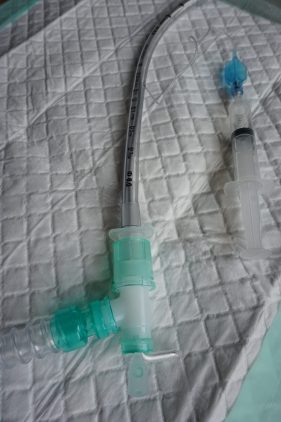
Ein Führungsstab kann ebenfalls durch den Absaugport einer Gänsegurgel eingeführt werden.

Danke an Carlos Glatz für die beiden Fotos des Setups!
- Die Berliner Feuerwehr hat am 18.03.2020 eine SOP zur Intubation von COVID-19 Patient*innen veröffentlicht, diese findet ihr hier. Was empfehlen die Berliner Kolleg*innen?
-
- Verwendung von zwei Paar Einmalhandschuhen übereinander
- Falls RSI: großzügig relaxieren um Husten o.Ä. zu vermeiden (Anm.: was zur RSI generell Standard sein sollte)
- „Entlüften“ am Deckenlüfter des RTW aktivieren, wenn möglich (abhängig von der Umgebung) die Hecktüren des RTW öffnen
- Möglichst Videolaryngoskopie verwenden, So wird ein größerer Abstand zwischen Gesicht der Intubierenden und Patient*in erreicht.
-
- Auf Twitter gibt es Überlegungen zur Verwendung von durchsichtigen Planen/Folien, die über dem Gesicht des Patienten während der Intubation platziert werden. Dies halten wir zur Intubation bei laufender Reanimation für ein wenig praktikables Verfahren, ist für semi-elektive Intubationen aber sicherlich ein interessanter Gedanke.
Ping @drlauraduggan @kovacsgj @airwayGladiator @jducanto @NicholasChrimes https://t.co/BSmR6LMOmI pic.twitter.com/ZTWA1AeqgJ
— Minh Le Cong (@ketaminh) March 19, 2020
- Zusammen haben die Difficult Airway Society, die Association of Anaesthetists, die Intensive Care Society, die Faculty of Intensive Care Medicine und das Royal College of Anaesthetists eine Guideline zum Atemwegsmanagement von COVID-19 Patient*innen herausgegeben, unteranderem mit Empfehlungen zum Atemwegsmanagement während der Reanimation. Hier wird zusätzlich zu den RCUK Empfehlungen empfohlen, dass:
-
- Wenn geübte Anwender*innen der endotrachealen Intubation (ETI) vor Ort sind, dann ist eine frühzeitige ETI sinnvoll.
- Wenn keine in ETI geübten Anwender*innen vor Ort sind, ist die Beatmung mittels eines supraglottischen Atemweges (SGA) der Beutel-Masken-Beatmung (BMB) vorzuziehen, um die Verteilung von Aerosolen zu minimieren. In einem preprint einer Manikinstudie zeigt sich bei der Verwendung eines SGA zusammen mit einem Bakterien und Virenfilter eine deutlich reduzierte Verteilung an Aerosolen. Mehr dazu wird in einem eigenen Artikel folgen sobald das Paper veröffentlicht ist.
- In Abwesenheit eines ausgebildeten Atemwegsmanagers sollten Helfer*innen die Atemwegstechniken anwenden, in denen sie geschult sind.
- Ein SGA mit hohem Dichtungsdruck sollte einem SGA mit niedrigem Dichtungsdruck vorgezogen werden. Dies ist normalerweise der Fall bei SGA der zweiten Generation.
-
- Last but not least, gibt es einen systematischen Review zum Transmissionsrisiko durch Aerosole bei akuten Atemwegsinfektionen, insbesondere bei SARS-CoV. Hier hat sich die endotracheale Intubation überraschenderweise als eine der risikohaftesten Interventionen herausgestellt, auch wenn hinsichtlich des Atemwegsmanagements bei COVID-19 im Widerspruch zu dieser Arbeit häufig zu lesen ist, dass nichtinvasive Ventilation möglichst vermieden werden sollte:
Wie immer gilt: Der Einzelfall entscheidet. Der Artikel erhebt keinen Anspruch auf Vollständigkeit oder Richtigkeit und die genannten Empfehlungen sind ohne Gewähr. Die Verantwortung liegt bei den Behandelnden. Der Text stellt die Position des Autors dar und nicht unbedingt die etablierte Meinung und/oder Meinung von dasFOAM.


Moin!
Klingt sinnvoll… unter dem Aspekt “so wenig Personal wie möglich exponieren” wäre es hier m. E. erwägenswert, frühzeitig an LUCAS und Co zu denken soweit vorhanden - auch über die gegenwärtigen Empfehlungen zur Anwendung hinaus. Denn bekanntermaßen ist die Thoraxkompression der wirklich anstrengende und personalintensive Aspekt bei der CPR. Und nein, ich bin kein absoluter Fan von den Dingern!
Ist jemand anderer Meinung?
Moin!
In der Tat eine sinnvolle Überlegung! Allerdings wird bei der Anlage eines mCPR Gerätes der Patient doch recht viel bewegt wodurch es wahrscheinlich zu einer höheren Aerosolbildung kommen könnte. Auch kommt es so zu einem viel engeren Körperkontakt.Somit denke ich das es wie bei einer “normalen Reanimation” erst sinn macht, wenn ich einer längere Fortführung für weitere Interventionen plane und somit weniger Personal für Thoraxkompressionen brauche. Unterlegen kann ich dies jedoch nicht. Interessantes Paper zur SARS Transmission: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3338532/
Hallo Herr Ünlü,
vielen Dank für den anschaulichen und gut gemachten Vortrag. Im Gespräch mit Notfallsanitätern aus dem Kreis ist allerdings ein Punkt aufgetaucht, der anscheinend missverständlich ist: Ihre Aussagen zur Kinderreanimation (Abklärung eines möglichen DNR-Status/Laienreanimation bei Kindern mit unklarem Covid-Status) wurden teilweise so aufgefasst, als würde eine Reanimation von Kindern mit Covid nicht empfohlen. Das ist natürlich nicht so und das habe ich auch nicht so herausgehört, trotzdem würde ich das gerne hier noch einmal klarstellen:
1. Bei Kindern wie auch bei Erwachsenen sollte im entsprechenden Umfeld (chronische schwere Erkrankung mit akuter Verschlechterung) nach dem Patientenwillen gefragt werden, ehe Reanimationsmaßnahmen begonnen oder weitergeführt werden.
2. Eine Kinderreanimation durch Laien sollte auf jeden Fall durchgeführt werden. Da bei der Kinderreanimation die Sauerstoffzufuhr einen höheren Stellenwert hat als in der Erwachsenenreanimation ist eine Beatmung wünschenswert und sinnvoll, aber auch mit einem erhöhten Covid-Infektionsrisiko behaftet. Das sollte auch einem Laienhelfer/First Responder bewusst sein.
Vielen Dank für Ihre Arbeit und wertvolle Unterstützung!
Dr. Mareike Jägle, stv. ÄLRD Mettmann
Hallo Frau Dr. Jägle,
vielen Dank für Ihren Kommentar, leider habe ich diesen erst jetzt gesehen!
Dies müssen die Kolleg*innen falsch verstanden haben, den Ablauf wie Sie ihn beschreiben ist vollkommen korrekt. Hier sei auch nochmals auf das ERC COVID-19 Guideline Update zu verweisen, dort wird auch für Laienhelfer*innen die Mund-zu-Mund/Nase Beatmung bei Kindern empfohlen (Vgl. “Unless a primary cardiac origin is likely (‘sudden witnessed collapse’), those rescuers who are willing and able should also open the airway and provide rescue breaths, as per 2015 guidelines, knowing that this is likely to increase the risk of infection (if the child has COVID-19), but can significantly improve the outcome (see ‘Protection of bystanders and healthcare professionals’).” (Seite 17)).
Viele Grüße und Dank,
Luca Ünlü